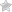Содержание
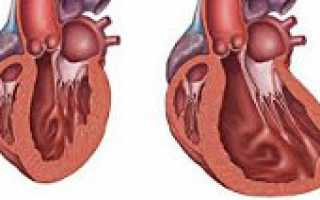
Дилатационная кардиомиопатия (ДКМП) – это состояние, при котором камеры сердца значительно расширяются, сохраняя при этом обычную толщину стенок. Однако, сократительная способность сердечной мышцы ослабевает, что приводит к дальнейшему растяжению полостей сердца. Это состояние может привести к серьезным последствиям, включая внезапную смерть.
ДКМП чаще всего встречается у работоспособных мужчин среднего возраста. Однако, она может возникнуть у любого человека. Статистика показывает, что примерно 1-2 человека на 2500 населения заболевают ДКМП ежегодно.
Для диагностики ДКМП проводятся различные исследования, включая ЭКГ, ЭХО-КС и рентгенографию грудной клетки. Эти исследования позволяют определить расширение полостей сердца, утолщение стенок и снижение фракции выброса левого желудочка.
Лечение ДКМП направлено на улучшение симптомов сердечной недостаточности и предотвращение возникновения осложнений. Оно включает прием сердечных гликозидов, ингибиторов АПФ, мочегонных средств, периферических вазодилататоров, бета-адреноблокаторов и препаратов, улучшающих метаболизм миокарда. Также важно устранить экстрасистолию и улучшить реологические свойства крови.
ДКМП является серьезным заболеванием, требующим постоянного медицинского наблюдения и лечения. Важно своевременно обратиться к врачу при появлении симптомов, таких как одышка, отеки ног и боли в области сердца.
Развитие болезни
Понятие "кардиомиопатия" используется для описания первичных нарушений работы сердечной мышцы, этиология которых неизвестна. Пациенты с дилатационной кардиомиопатией составляют до 60% всех таких случаев.
Раннее обнаружение дисфункции затруднено, так как на начальной стадии она полностью компенсируется организмом. Заболевание начинается с уменьшения числа активных миофибрилл – клеточных структур, которые отвечают за сокращение сердечной мышцы. Вместе с этим снижается обмен веществ в клетках, что ухудшает процесс перекачивания крови.
Расширение полостей сердца и прогрессирующая тахикардия в начальной стадии поддерживают необходимый уровень сердечного выброса. Ударный объем (объем крови, выбрасываемой за одну систолу) и фракция выброса (количество крови, выбрасываемой желудочком в аорту) остаются в пределах нормы.
Однако ДКМП продолжает прогрессировать, и со временем возникают следующие осложнения:
- Увеличение размеров желудочков сердца.
- Нарушение функции сердечных клапанов.
- Застой крови в системе кровообращения.
- Снижение количества крови, выбрасываемой в аорту во время систолы.
- Развитие хронической сердечной недостаточности (ХСН).
- Недостаток кислорода в мышечной ткани.
При ухудшении кровоснабжения организма начинает проявляться патологическая активность нейрогормональных систем.
Повышенное содержание негативных гормонов неблагоприятно влияет на состав крови и состояние сердечной мышцы.
Застой крови и нарушение свертываемости приводят к образованию тромбов в полостях сердца. Они могут перемещаться по крупным артериям и вызывать их закупорку.
Без лечения сократительная способность сердца ослабевает все больше. В условиях недостаточного кровоснабжения происходит дистрофия внутренних органов и тканей, что приводит к истощению и смерти.
Причины. Факторы риска
Заболевание разделяется на два типа:
- Первичная, или неизвестная причина дилатационная кардиомиопатия.
- Вторичная ДКМП.
Первичная форма относится к случаям, когда причина патологического процесса неизвестна. До сих пор нет определенных критериев для диагностики таких аномалий, но врачи предполагают, что болезнь может быть вызвана:
- Генетической предрасположенностью. У человека могут быть унаследованы структурные особенности сердечной мышцы, делающие ее более уязвимой для поражения.
- Аутоиммунными заболеваниями, такими как склеродермия, реактивный артрит, гломерулонефрит, системные васкулиты, которые могут вызывать аутоиммунный миокардит (воспаление сердца).
Вторичная форма развивается в результате других патологий, которые негативно влияют на работу сердечной мышцы:
- Ишемическая болезнь сердца.
- Миокардит.
- Пороки сердечных клапанов.
- Артериальная гипертензия.
- Вирусные инфекции (герпес, гепатит, цитомегаловирус, грипп, вирус Коксаки В).
- Использование кокаина, злоупотребление алкоголем и табаком, лечение противоопухолевыми препаратами.
- Гормональные нарушения, диеты, голодание, недостаток витаминов группы В, селена, карнитина в рационе.
- Эндокринные заболевания, такие как сахарный диабет, патологии надпочечников, гипофиза, щитовидной железы.
- Длительное перенапряжение на физическом и эмоциональном уровне.
Семейная предрасположенность играет значительную роль в развитии этого заболевания. По статистике, треть пациентов имеют родственников, страдающих от ДКМП. Семейные формы болезни имеют худший прогноз.
Например, расширение камер сердца часто наблюдается у пациентов с синдромом Барта (генетическое нарушение), который сопровождается несколькими сердечными патологиями.
Клинические проявления
ДКМП в течение продолжительного времени может не проявляться, хотя на эхокардиограмме можно заметить признаки расширения сердечных камер. Первые явные признаки дилатационной кардиомиопатии обычно связаны с замедлением кровообращения и снижением сердечного выброса до 45% (норма составляет 50-60%). Ухудшение состояния сопровождают следующие симптомы:
- Одышка вначале возникает при физических нагрузках, а затем и в состоянии покоя, усиливается в положении лежа (ортопноэ).
- Приступы удушья (сердечная астма или отек легких) возникают, когда заболевание находится в запущенной стадии. Они сопровождаются упорным кашлем с мокротой, в которой можно заметить прожилки крови. У больного наблюдается синюшность ногтей, губ и кончика носа. Приступы обычно происходят ночью.
- Тяжесть в ногах, мышечная слабость, чувство усталости.
- Отеки конечностей, которые нарастают к концу дня и проходят к утру.
- Тупые боли в области печени, скопление жидкости в брюшной полости (признаки недостаточности правого желудочка).
- Приступы тахикардии (ускоренного сердцебиения), "замирание" сердца, обмороки, головокружения.
- Дисфункция почек (частое или редкое мочеиспускание, изменение объема мочи).
- Нарушения со стороны головного мозга – проблемы с памятью, бессонница, необъяснимые изменения настроения.
- Риск тромбоэмболии. Вероятность отрыва сгустка увеличивается, если заболеванию сопутствует мерцательная аритмия.
- Боли в груди с атипичной локализацией.
При тяжелой форме ДКМП больной спит полусидя, чтобы ему было легче дышать. Живот у него увеличен из-за задержки жидкости, в легких слышны хрипы. Лицо, стопы и кисти рук отечны, и даже малейшее движение усиливает одышку.
Прогноз при дилатационной кардиомиопатии на поздних стадиях неблагоприятен. Причиной смерти пациента может стать отрыв тромба или прогрессирующая сердечная недостаточность.
Диагностические мероприятия
Постановка диагноза затруднена, так как до сих пор не разработаны четкие критерии для определения этого заболевания. Кардиологи обычно применяют метод исключения. Если у пациента не обнаружены другие сердечные патологии с похожими симптомами, то подозревается наличие дилатационной кардиомиопатии.
Также наличие дилатационной кардиомиопатии указывает на ряд характерных признаков: учащенное сердцебиение, увеличение размеров сердца, недостаточность клапанов, хрипы в легких, увеличенная печень, расширенные вены на шее.
После сбора первичной информации и тщательного осмотра кардиолог назначает лабораторные исследования:
-
Общий анализ крови и мочи. Полученные данные покажут изменения, характерные для этого заболевания: наличие белка в моче, низкий уровень гемоглобина, изменения в составе крови.
-
Биохимический анализ крови для оценки работы почек и печени. Определяется уровень мочевой кислоты, холестерина, билирубина и печеночных ферментов.
-
Подробное исследование свертываемости крови. Проводится для выявления тромбов и оценки способности крови сворачиваться.
-
Иммунологический анализ крови, выявляющий наличие аутоиммунных нарушений и содержание антител.
Инструментальная диагностика
Такие исследования позволяют определить степень растяжения полостей, размеры и состояние сердечной мышцы, а также исключить или подтвердить наличие опухолей и врожденных аномалий.
Электрокардиография и холтеровское мониторирование помогают выявить гипертрофию желудочков, нарушения ритма и мерцательную аритмию.
Эхокардиография показывает размеры желудочковых камер, признаки застоя крови и толщину миокарда.
Рентгенография обычно назначается пациентам с избыточным весом, если другие методы оказываются недостаточно информативными. На рентгенограмме хорошо видно увеличенное сердце с шаровидной формой.
Анализ шумов в сердце (фонокардиограмма) показывает наличие недостаточности клапанов, которые уже не способны предотвратить обратный ток крови через растянутые отверстия желудочков.
Для более точной диагностики применяются инвазивные методы обследования:
-
Коронароангиография. В сосуды и полость сердца вводится контрастное вещество, чтобы получить четкое изображение органа и выявить застойные явления в кровотоке.
-
Биопсия миокарда. Используется для оценки состояния мышечной ткани. Для анализа берется маленький фрагмент сердечной мышцы вместе с эндокардом. Чем больше повреждены волокна, тем хуже прогноз.
-
Радионуклидная вентрикулография. В кровь больного вводится радиоактивный препарат. С помощью снимков можно обнаружить выраженное растяжение камер и сниженную сократительную способность органа, а также определить толщину стенок сердца.
-
Ангиография сосудов. В кровоток вводится контрастное вещество, которое позволяет оценить состояние сосудов и наличие тромбов.
По результатам обследования врач может направить пациента на консультацию к другим специалистам.
Терапия заболевания
Лечение дилатационной кардиомиопатии является симптоматическим. Основные направления терапии включают:
- Лечение основных патологий.
- Устранение опасных факторов.
- Купирование аритмии.
- Профилактика тромбоэмболии.
Первоначально врач предложит пациенту с ДКМП изменить свой образ жизни и внести определенные ограничения:
- Отказ от употребления алкоголя и курения.
- Снижение веса и контроль артериального давления. Это поможет предотвратить развитие дальнейших повреждений сердечной мышцы.
- Ограничение потребления жидкости до 5-7 стаканов в день и соли до 3 граммов, особенно при наличии отеков. Регулярное взвешивание поможет своевременно выявить нарушение водного баланса.
- Поддержание умеренной физической активности.
- Исключение приема антиаритмических и нестероидных противовоспалительных препаратов.
- Применение антикоагулянтной терапии, если имеется угроза тромбоэмболии или выявлена фибрилляция предсердий.
Консервативное лечение
Больному сразу следует настроиться на пожизненный прием медикаментов. Действие лекарств направлено на профилактику осложнений. Для остановки развития сердечной недостаточности используются следующие препараты:
- Ингибиторы АПФ (Эналаприл, Периндоприл, Рамиприл). Они назначаются на любой стадии болезни и предотвращают некроз тканей, снижают активность нейрогормональных систем и уменьшают гипертрофию мышечной ткани.
- Бета-адреноблокаторы (Атенолол, Метопролол). В первые дни приема таблеток состояние больного может ухудшиться, но в дальнейшем положительный эффект возрастает. Эти препараты стабилизируют давление, уменьшают отеки и снижают частоту сердечных сокращений.
- Мочегонные препараты (диуретики). Они назначаются всем пациентам с ДКМП и помогают выводить избыток воды и солей из организма.
- Сердечные гликозиды (Строфантин, Дигоксин) – лекарственные средства растительного происхождения. Они прописываются при аритмии и недостаточной сократительной функции желудочков.
Также для лечения тромбоэмболии используются дезагреганты, антикоагулянты и тромболитики.
Оперативное лечение
Показания к хирургическому вмешательству определяются индивидуально, так как операция на истощенном сердце может быть смертельной. Самым эффективным методом купирования ДКМП считается трансплантация сердца. Выживаемость больных после этой операции достаточно высока: через 10 лет остаются живыми 72% успешно прооперированных. Однако этот метод не является широко распространенным из-за высокой стоимости операции и недостатка донорского материала.
Сегодня кардиохирургия предлагает следующие методики:
- Имплантация электрокардиостимулятора.
- Вживление экстракардиального сетчатого каркаса, способствующего постепенному уменьшению расширенных полостей.
- Частичная вентрикулоэктомия (ремоделирование растянутого левого желудочка).
- Протезирование сердечных клапанов, потерявших свою функцию.
- Имплантация механических насосов в верхушку левого желудочка, помогающих перекачивать кровь в аорту.
У детей кардиомиопатия может быть врожденной или возникать вследствие родовых травм, тяжелой асфиксии или острых вирусных инфекций. Лечение проводится так же, как и у взрослых.
Применение народных средств при ДКМП имеет низкую эффективность. Можно использовать настои календулы, калины и пустырника для поддержания организма, но это не остановит расширение желудочков. Прогноз заболевания неблагоприятный: в первые пять лет половина заболевших умирает.
Существует высокий риск внезапной смерти от эмболии или аритмии. Всем родственникам больного ДКМП рекомендуется пройти обследование, чтобы в случае обнаружения патологии начать лечение в раннем возрасте.
Дилатационная кардиомиопатия
Существует множество причин, приводящих к возникновению дилатационной кардиомиопатии (ДКМП); выделяют первичную (идиопатическую) и вторичную формы.
Основные причины ДКМП у новорожденных:
1. Дисфункция сердечной мышцы (асфиксия, временная ишемия миокарда, сепсис, гипогликемия, гипокальциемия).
2. Гематологические заболевания (анемия, синдром повышенной вязкости крови).
3. Патология сердечного ритма (суправентрикулярная тахикардия, врожденная полная атриовентрикулярная блокада).
4. Врожденный миокардит, болезнь Помпе.
5. Эндокардиальный фиброэластоз.
6. Эндокринные заболевания (гипотиреоидизм, адреналовая недостаточность).
7. Почечная недостаточность.
8. Структурные аномалии сердца (аномальное отхождение левой коронарной артерии от легочной артерии).
Основные причины ДКМП у детей старше года:
1. Инфекционный эндокардит.
3. Диффузные заболевания соединительной ткани (коллагеноз).
5. Хроническая почечная недостаточность.
6. Нейромышечные заболевания.
8. Желудочковые тахиаритмии.
ЭхоКГ критерии
Одномерная ЭхоКГ:
- Увеличение конечно-систолического и конечно-диастолического диаметров левого желудочка.
- Уменьшение ударного выброса левого желудочка.
- Дилатация левого предсердия (особенно при относительной недостаточности митрального клапана).
- Дилатация правого желудочка и правого предсердия.
- Усиление эхосигнала от эндокардиальной поверхности левого желудочка.
- Гипокинезия перегородки (при отсутствии митральной недостаточности).
- Гипокинезия задней стенки левого желудочка.
- Увеличение митрально-септальной дистанции (точка Е митрального клапана-левая сторона МЖП) (рис.3).
- Волна В на передней створке митрального клапана.
- Постепенное смыкание створок аортального клапана к концу систолы.
- Снижение показателей систолической функции левого желудочка: ФВ, Vcf.
Двухмерная ЭхоКГ:
- Округлой формы левый желудочек, гипокинезия его стенок.
- Относительная недостаточность митрального клапана (рис.145).
Дилатационная
кардиомиопатия:
увеличение
митрально-септальной
дистанции.
Дилатационная
кардиомиопатия,
относительная
недостаточность
митрального клапана,
пассивное движение
межжелудочковой
перегородки.
Допплер-ЭхоКГ:
- Оценка систолической и диастолической функции левого желудочка.
- Определение сопутствующей митральной регургитации.
- Оценка степени легочной гипертензии.
Сопутствующие изменения:
- Легочная гипертензия (рис.146).
- Выпот в перикарде.
Гипертрофическая кардиомиопатия
Различают первичную (идиопатическую) и вторичную формы ГКМП.
С морфологической точки зрения выделяют симметричную и асимметричную (гипертрофический субаортальный стеноз, рис.147), а также обструктивную и необструктивную формы ГКМП.
Дилатационная кардиомиопатия, вторичная высокая легочная гипертензия.
Известны следующие заболевания, сопровождающиеся ГКМП.
- Гликогеновая болезнь (болезнь Помпе)
- Карнитиновая кардиомиопатия
- Дефицит ацетилкоэнзимдегидрогеназы
- Дефицит пируватдегидрогеназы
- Митохондриальная патология (комплекс 1,3,4)
- Мукополисахаридоз (преимущественно при 1,2,6 типах)
- Муколипидоз
- Фукозидоз
- Маннозидоз
- Генерализованный ганглиозидоз
- Болезнь Тея-Сакса
- Болезнь Фабри
- Болезнь Нимана-Пика
- Х-сцепленная кардиомиопатия
- Атаксия Фридрейха
- Периферический тип нейрофиброматоза
- Туберозный склероз
- Гиперпаратиреоидизм
- Гипотиреоз
- Синдром Берардинелли
- Синдром ЛЕОПАРД
- Синдром Нуна
Гипертрофический субаортальный стеноз
Гипертрофический
субаортальный стеноз
(схема).
Критерии, выявляемые при ЭхоКГ
Одномерная ЭхоКГ:
- Гипертрофия перегородки с асимметричным утолщением (более 15 мм);
- Диспропорциональное утолщение перегородки (отношение толщины межперегородочной и заднесептальной частей 1,3);
- Переднесистолическое движение передней митральной створки (рис.148).
Гипертрофический
субаортальный
стеноз, одномерная
ЭхоКГ.
- Уменьшение систолического утолщения межжелудочковой перегородки (до 30%);
- Уменьшение экскурсии межжелудочковой перегородки;
- Уменьшение расстояния от передней створки митрального клапана до межжелудочковой перегородки (Е-МЖП) в диастолу и систолу;
- Уменьшение объема левого желудочка;
- Ранне- или среднесистолическое прикрытие аортальных створок;
- Уменьшение наклона передней створки митрального клапана.
Двухмерная ЭхоКГ:
Гипертрофический
субаортальный стеноз
аорты,
патологическая
гипертрофия
перегородки.
- Визуализация степени сужения выходного тракта левого желудочка, вызванного гипертрофированной межжелудочковой перегородкой (рис.149);
- Оценка степени сужения левожелудочкового выходного тракта;
- Дифференциация гипертрофического субаортального стеноза от дискретного стеноза аорты;
- Выявление верхушечной формы гипертрофической кардиомиопатии.
Допплер-ЭхоКГ:
- Определение степени обструкции выходного тракта левого желудочка (аналогично стенозу аорты);
- Выявление сопутствующей митральной регургитации.
Рестриктирвная кардиомиопатия
Данная форма КМП проявляется прежде всего нарушением функции диастолы.
- Амилоидоз сердца
- Гемохроматоз
- Эндомиокардиальный фиброз
- Эндокардит Лефлера
- Саркоидоз
- Фиброэластоз эндокарда
ЭхоКГ критерии:
- Умеренное увеличение толщины перегородки и задней стенки левого желудочка.
- Маленькая или нормальная полость левого желудочка.
- Дилатация левого и правого предсердий.
- Снижение фракции систолического утолщения перегородки и задней стенки левого желудочка.
- Увеличение толщины папиллярных мышц.
- Гранулярные уплотнения в миокарде.
- Усиление эхосигнала от эндокарда левого желудочка.
- Небольшой перикардиальный выпот.
- В-волна на передней створке митрального клапана (признак повышения конечно-диастолического давления) (рис.150).
Рестриктивная
кардиомиопатия,
выпот в перикарде,
в-волна на передней
створке митрального
клапана.
Допплер-ЭхоКГ:
- Укорочение времени децелерации (от пика Е до конца волны) кривой трансмитрального потока.
- Удлинение времени изоволюметрической релаксации.
Амилоидоз сердца
ЭхоКГ критерии:
1) увеличение толщины перегородки и задней стенки левого желудочка,
2) утолщение свободной стенки правого желудочка,
3) нормальный или уменьшенный размер левого желудочка,
4) уменьшение фракции систолического утолщения перегородки и задней стенки левого желудочка,
5) небольшой перикардиальный выпот,
6) наличие перикардиальных узелков,
7) дилатация левого и правого предсердий,
8) увеличение толщины папиллярных мышц,
9) утолщение атриовентрикулярных и полулунных клапанов,
10) утолщение межпредсердной перегородки,
11) гранулярные уплотнения в миокарде.
Допплер-ЭхоКГ:
- Выявляет недостаточность полулунных и атриовентрикулярных клапанов: митральная регургитация встречается в 70 %, трикуспидальная-43 %, недостаточность аортального клапана-23 %, клапана легочной артерии-23 %.
- Оценка систолической и диастолической функции левого желудочка (увеличение времени изоволюметрической релаксации, уменьшение пика Е и увеличение пика А трансмитрального потока,уменьшение отношение Е:А.
Гемохроматоз сердца
ЭхоКГ критерии:
1) увеличение толщины межжелудочковой перегородки и задней стенки левого желудочка,
2) нормальный или увеличенный размер левого желудочка,
3) дилатация левого предсердия,
4) гипертрофия и дилатация правого желудочка,
5) легочная гипертензия.
Эндокардиальный фиброэластоз
ЭхоКГ критерии:
1) утолщение и плотные эхосигналы от эндокарда,
2) плотный внутренний контур левого желудочка,
3) дилатация предсердий,
4) снижение ударного выброса левого желудочка,
5) тромбоз верхушки левого желудочка (наблюдается в 40 % случаев),
6) парадоксальное движение межжелудочковой перегородки,
7) быстрое раннедиастолическое движение задней стенки левого желудочка.
Допплер эхоКГ:
Увеличение пика Е, укорочение времени децелерации, увеличение Е:А отношения на кривой трансмитрального потока.
Частые вопросы
Что такое дилатационная кардиомиопатия?
Дилатационная кардиомиопатия (ДКМ) – это сердечное заболевание, при котором сердечные камеры увеличиваются в размерах и становятся слабыми, что приводит к снижению сократительной функции сердца.
Какие симптомы сопровождают дилатационную кардиомиопатию?
Симптомы ДКМ могут включать утомляемость, одышку, отеки ног, сердцебиение, головокружение и обмороки.
Как диагностируется дилатационная кардиомиопатия?
Диагностика ДКМ включает в себя физическое обследование, анализы крови, эхокардиографию (ЭхоКГ), магнитно-резонансную томографию (МРТ) и/или компьютерную томографию (КТ) сердца.
Каковы причины развития дилатационной кардиомиопатии?
Причины ДКМ могут быть различными, включая генетические нарушения, вирусные инфекции, аутоиммунные заболевания, алкогольное и наркотическое отравление, а также неконтролируемое артериальное давление.
Как лечится дилатационная кардиомиопатия?
Лечение ДКМ может включать прием лекарств, изменение образа жизни (например, отказ от курения и алкоголя), физическую реабилитацию и, в некоторых случаях, хирургическое вмешательство, такое как трансплантация сердца.
Полезные советы
СОВЕТ №1
Если у вас есть подозрения на дилатационную кардиомиопатию, обратитесь к врачу для проведения эхокардиографии (эхоКГ). Это неинвазивное и безопасное исследование, которое позволяет оценить размеры и функцию сердца, а также выявить признаки дилатационной кардиомиопатии.
СОВЕТ №2
При проведении эхоКГ обратите внимание на следующие признаки дилатационной кардиомиопатии: увеличение размеров сердца, утолщение стенок желудочков, снижение сократительной функции сердца, наличие аневризмы желудочков. Если вы заметили подобные изменения, обязательно проконсультируйтесь с врачом для дальнейшего обследования и лечения.