Содержание
- Характеристика заболевания
- Симптоматика
- Классификация и формы
- Стадии патологии
- Основные причины заболевания
- Диагностика
- Какое лечение применяется
- Возможные осложнения
- Причины тромбоцитопенической пурпуры
- Cимптомы
- Стадии течения тромбоцитопенической пурпуры
- Диагностика
- Тромбоцитопеническая пурпура у детей
- Лечение
- Частые вопросы
- Полезные советы
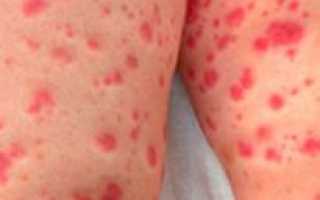
Тромбоцитопеническая пурпура – редкое кожное заболевание, которое относится к группе геморрагических диатезов. У этого заболевания у человека наблюдается недостаточное количество определенных кровяных телец, чаще всего вызванное иммунными нарушениями.
Обычно это заболевание встречается у детей до 10 лет, а у взрослых оно встречается в два раза реже. Главным признаком этой патологии является появление большого количества кровоизлияний на коже и слизистых оболочках.
Характеристика заболевания
Болезнь Верльгофа – что это такое? Это заболевание относится к группе гематологических нарушений, при которых наблюдается снижение количества тромбоцитов в организме. Люди, у которых поставлен этот диагноз, имеют склонность к кровоточивости и могут развить геморрагический синдром.
У пациентов с тромбоцитопенической пурпурой наблюдается значительное снижение уровня тромбоцитов, обычно составляющего около 150×109 литров, при этом количество мегакариоцитов в костном мозге остается близким к норме. Сегодня это заболевание считается довольно распространенным и чаще всего встречается у женщин.
Тромбоцитопения часто диагностируется у пациентов, у которых происходит ускоренное разрушение клеток. Методы лечения выбираются в зависимости от степени развития заболевания и уровня тромбоцитов в организме.
Симптоматика
У детей и взрослых симптомы болезни проявляются похожим образом. Поскольку они не очень ярко выражены, для точного диагноза требуется провести общий анализ крови и мочи, а также пройти некоторые обследования.
Основные признаки тромбоцитопении:
- На коже могут появляться гематомы разных размеров; кровоподтеки могут возникать не только после ударов, но и внезапно, без видимых причин.
- Частые носовые кровотечения.
- Точечные кровоизлияния в верхних слоях кожи и периодические кровотечения в слизистых оболочках глаз.
- Частые головокружения.
- Повышенная кровоточивость десен при чистке зубов.
- Периодическое появление сгустков крови в моче и кале, а также рвота.
- Увеличение размеров селезенки (наблюдается при аутоиммунной форме заболевания).
- Дисфункция почек, которая может развиться, если болезнь находится в запущенной форме.
Если ребенок страдает от тромбоцитопении, есть вероятность увеличения лимфоузлов и появления болезненности при их пальпации.
Классификация и формы
В международной медицине тромбоцитопеническую пурпуру разделяют на различные формы в зависимости от первоисточника возникновения и клинической картины болезни.
Классификация по течению и длительности болезни:
- Острая форма чаще всего диагностируется у детей до 8 лет. Обострение заболевания проходит, когда количество тромбоцитов повышается до нормального уровня, что обычно занимает около 6 месяцев. Рецидивы при этой форме редки, чаще наступает полное выздоровление.
- Хроническая форма обычно диагностируется у взрослых пациентов и продолжается более 6 месяцев.
- Рецидивирующая форма зависит от состояния больного и характеризуется периодическим нормализацией уровня тромбоцитов, а затем их снижением.
Также тромбоцитопеническая пурпура классифицируется по механизму возникновения. После проведения обследований медики могут поставить пациентам конкретный диагноз:
- Идиопатическая форма, известная как болезнь Верльгофа, возникает без видимых причин.
- Изоиммунная форма развивается при частых переливаниях крови.
- Трансиммунная форма возникает у плода в утробе матери и передается через антитромбоцитарные антитела. Обычно показатели значительно снижаются только в первый месяц жизни и затем нормализуются.
- Гетероиммунная форма связана с изменением антигенной структуры тромбоцитов под воздействием чужеродных агентов. Может развиться из-за некоторых вирусных заболеваний или приема лекарственных препаратов. Если болезнь продолжается более 6 месяцев, она переходит в аутоиммунную форму.
- Аутоиммунная форма возникает в результате внутренних патологий, например, после красной волчанки.
Отдельной категорией является тромботическая пурпура, которая всегда протекает в тяжелой форме и имеет неблагоприятный прогноз для пациента. Чаще всего она развивается у пациентов в возрасте от 30 до 40 лет.
Особенность тромботической пурпуры заключается в том, что поврежденные тромбоциты начинают слипаться и закупоривают сосуды, что может привести к ишемии внутренних органов. В первую очередь болезнь поражает легкие, почки, сердце и мозг.
Острая форма недуга быстро прогрессирует, сопровождается обильными кровотечениями, лихорадкой, тремором, судорогами и нарушением зрения.
Все эти симптомы в совокупности часто приводят к возникновению комы. По статистике, такая форма заболевания в 60% случаев приводит к летальному исходу.
Стадии патологии
Выраженность симптомов может различаться в зависимости от степени снижения уровня тромбоцитов. В соответствии с этим показателем, можно выделить несколько стадий данного заболевания:
-
Легкая стадия. При этой степени заболевания уровень тромбоцитов снижается незначительно. Пациент может и не подозревать о наличии болезни, так как выраженные симптомы отсутствуют. Единственным признаком патологии могут быть периодические кровотечения.
-
Средняя стадия. На данном этапе появляются высыпания по всему телу, включая слизистые оболочки.
-
Тяжелая стадия. Высыпания охватывают большую часть тела, а также возникает желудочно-кишечное кровотечение.
Основные причины заболевания
Несмотря на проведенные клинические исследования и анализ различных факторов, врачи до сих пор не могут точно определить причины развития пурпуры. В примерно 45% случаев не удается выявить, что именно вызывает это заболевание.
На данный момент большинство специалистов считает, что тромбоцитопения возникает из-за следующих факторов:
- Нарушение работы кровеносной системы;
- Образование новообразований доброкачественной и злокачественной природы в костном мозге;
- Генетическая предрасположенность;
- Постоянный стресс и эмоциональное перенапряжение;
- Сильное обморожение;
- Операции по протезированию капилляров;
- Ультрафиолетовое облучение;
- Физические повреждения;
- Лучевая болезнь;
- Длительный прием определенных медицинских препаратов, особенно негативно влияет лечение антибактериальными средствами и препаратами на основе эстрогенов.
В группу риска попадают пациенты, перенесшие такие заболевания, как:
- Коклюш;
- Ветряная оспа;
- Коревая краснуха;
- Инфекционный мононуклеоз;
- Грипп.
Вероятность развития заболевания увеличивается у людей, страдающих от дисфункции селезенки и у тех, у кого замедлен синтез серотонина.
Диагностика
Чтобы выбрать наилучший метод лечения, врачу необходимо учесть все симптомы и факторы вместе. Для определения клинической картины проводится внешний терапевтический осмотр, собирается анамнез и проводится обследование пациента. Необходимы следующие исследования:
- общий анализ крови для определения концентрации тромбоцитов;
- биохимический анализ мочи;
- миелонограмма.
Если пациент страдает от частых носовых или обильных маточных кровотечений, это также считается признаком прогрессирования заболевания. Окончательный диагноз ставится гематологом после изучения анализов. Врач оценит, насколько сильно изменились показатели крови.
Для пурпуры характерны следующие отклонения:
- Резкое снижение уровня тромбоцитов.
- Увеличение размеров этих клеток и изменение их структуры.
- Понижение уровня гемоглобина.
- Увеличение времени кровотечений.
- Наличие антитромбоцитарных антител в крови пациента.
Дифференциальная диагностика назначается, если есть подозрение на вторичную пурпуру.
Какое лечение применяется
Если иммунная система человека испытывает сбой и у него обнаруживается тромбоцитопеническая пурпура, необходимо немедленно начать лечение, чтобы предотвратить переход болезни на следующую стадию.
В медицинской практике иногда встречаются случаи, когда заболевание протекает изолированно. В таких ситуациях есть слабые кровотечения и умеренное снижение уровня тромбоцитов. В таких случаях лечение обычно не проводится. Основной задачей пациента на данном этапе является предотвращение прогрессирования болезни.
Если у пациента диагностирована средняя или тяжелая стадия тромбоцитопении, ему назначают прием определенных фармакологических препаратов.
Также лечение может проводиться с использованием таких методов, как:
- Плазмаферез. Это процедура, которая помогает очистить кровь от избыточного количества антител.
- Переливание открытых эритроцитов и плазмы (этот метод особенно эффективен при значительной потере крови).
- Если болезнь плохо поддается лечению, пациенту могут назначить удаление селезенки.
Каждый из этих методов имеет свои преимущества и недостатки. Способ лечения должен быть подобран лечащим врачом в зависимости от индивидуальных особенностей организма.
Важно отметить, что лечение заболевания на начальном этапе проводится исключительно в стационаре. Для быстрого выздоровления пациенту необходимо соблюдать постельный режим и следовать клиническим рекомендациям врача.
Медикаментозная терапия считается основным методом борьбы с тромбоцитопенической пурпурой. Обычно пациенту назначают такие препараты:
- Кортикостероиды. Они применяются при обильных кровотечениях и помогают сдерживать аутоиммунные процессы.
- Иммунодепрессанты. Лекарства этой группы подавляют аутоиммунные реакции.
- Средства, ускоряющие циркуляцию крови.
- Антиагреганты. Эти препараты уменьшают вероятность образования тромбов.
Если консервативное лечение окажется неэффективным, единственным способом спасти жизнь пациента будет хирургическое вмешательство.
Правильное питание играет важную роль в лечении тромбоцитопении. Нет строгой диеты, но рацион должен быть сбалансированным. Потребляемые продукты должны легко усваиваться организмом и обеспечивать его различными витаминами и микроэлементами.
Большинство врачей рекомендуют употреблять продукты, способствующие разжижению крови и препятствующие образованию тромбов. Острое и горячее питание следует исключить, чтобы не повредить слизистую желудка.
Чтобы предотвратить прогрессирование тромбоцитопении и улучшить состояние, рекомендуется употреблять:
- гречневую и овсяную кашу;
- кукурузу;
- говяжью печень;
- пророщенную пшеницу;
- овощи и фрукты;
- орехи.
Жирную, копченую и соленую пищу следует полностью исключить из рациона.
Некоторые пациенты предпочитают использовать народные методы лечения, так как считают их более безопасными. Однако медики предупреждают, что полностью избавиться от пурпуры при помощи народных рецептов не удастся, их следует использовать только в качестве дополнения к медикаментозной терапии.
Самыми эффективными народными методами считаются:
- Отвар коры калины. Для приготовления отвара необходимо залить 2 ложки сухой коры калины 300 мл кипятка и томить на небольшом огне. После закипания отвара его следует выключить и дать настояться в течение 2 часов. Принимать средство следует трижды в день по 50 мл.
- Порошок из кунжута. Небольшую горсть семян следует измельчить и принимать полученный порошок по столовой ложке 3 раза в день, запивая большим количеством воды.
- Барбарисовая настойка. 20 г измельченных барбарисовых листьев следует залить 250 мл воды и поставить в темное место на 2 недели, периодически взбалтывая. После этого лекарство будет готово, его следует принимать трижды в день по 5 мл.
Возможные осложнения
Какие бы причины ни вызывали тромбоцитопению, это заболевание считается очень опасным. Если не начать лечение вовремя, есть риск кровоизлияния в головной мозг. При тромбоцитопении инсульт может возникнуть внезапно, без предупреждения.
Если пациент страдает от обильных кровотечений, через несколько месяцев у него могут диагностировать малокровие или железодефицитную анемию. У детей до 10 лет при этом заболевании часто развивается стоматит и гингивит.
Сегодня тромбоцитопения хорошо поддается лечению, летальный исход наблюдается только у 20% пациентов. Но в любом случае, при первых признаках заболевания необходимо немедленно обратиться к врачу и пройти комплексную диагностику.
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний следует проводить под наблюдением специалиста. У всех препаратов есть противопоказания. Консультация специалиста обязательна!
Идиопатическая тромбоцитопеническая пурпура (болезнь Верльгофа) относится к геморрагическим диатезам с уменьшением количества тромбоцитов (тромбоцитопенией).
Обычно тромбоцитопеническая пурпура впервые развивается у детей в возрасте 2-6 лет (до 10 лет), независимо от пола. У взрослых заболевание не так распространено, и страдают от него чаще женщины.
Характерным для данного заболевания является снижение числа тромбоцитов в сыворотке крови ниже уровня 100 х10 9 /л при достаточном их образовании в костном мозге, и наличие на поверхности тромбоцитов и в крови антител, вызывающих их разрушение.
В зависимости от длительности и цикличности течения заболевания, выделяют несколько форм тромбоцитопенической пурпуры:
- Острая.
- Хроническая.
- Рецидивирующая.
Для острой формы характерно повышение уровня тромбоцитов крови более 150х10 9 /л в течение 6 месяцев со дня развития болезни, при отсутствии рецидивов впоследствии. Если восстановление уровня тромбоцитов затягивается на срок более 6 месяцев, ставится диагноз – хроническая тромбоцитопеническая пурпура. При повторном снижении их количества ниже нормы после восстановления, имеет место рецидивирующая тромбоцитопеническая пурпура.
Причины тромбоцитопенической пурпуры
Cимптомы

Кровоизлияния могут возникать не только на слизистых ротовой полости и миндалин, но и в барабанной перепонке, стекловидном теле, склере и глазном дне. В редких случаях возможно кровоизлияние в головной мозг, что серьезно ухудшает состояние пациента. Появление головокружения, головной боли и кровотечения в других органах предшествует этому.
При снижении уровня тромбоцитов до менее чем 50х10 9 /л возникают кровотечения из носа, десен, которые особенно опасны при удалении зуба. Кровотечение начинается сразу же и обычно не возобновляется после остановки. У девочек-подростков с тромбоцитопенической пурпурой маточные кровотечения во время менструации представляют определенную опасность.
Стадии течения тромбоцитопенической пурпуры
Диагностика
При установлении диагноза идиопатической тромбоцитопенической пурпуры проводится дифференциальная диагностика с различными заболеваниями крови, такими как инфекционный мононуклеоз, лейкоз, микроангиопатическая гемолитическая анемия, системная красная волчанка, тромбоцитопения, вызванная приемом лекарственных препаратов и другие.
В рамках комплексного обследования проводятся следующие диагностические процедуры:
- проведение общего анализа крови с подсчетом количества тромбоцитов;
- определение наличия антитромбоцитарных антител и пробы Кумбса в крови;
- пункция костного мозга;
- определение уровня АЧТВ, протромбинового времени и фибриногена;
- проведение биохимического анализа крови для определения уровня креатинина, мочевины, АЛТ и АСТ;
- реакция Вассермана и определение наличия антител к вирусу Эпштейна-Барр и парвовирусу.
Диагноз "тромбоцитопеническая пурпура" ставится при отсутствии клинических данных, указывающих на наличие онкологических заболеваний крови и системных заболеваний. В большинстве случаев тромбоцитопения не сопровождается снижением количества эритроцитов и лейкоцитов.
Тромбоцитопеническая пурпура у детей

У детей младше 2 лет наблюдается инфантильная форма тромбоцитопенической пурпуры. В этом случае заболевание начинается внезапно, без предшествующей инфекции, и протекает очень тяжело: уровень тромбоцитов падает ниже 20х10 9 /л, лечение неэффективно, и существует высокий риск хронического течения заболевания.
Клинические проявления ИТП зависят от уровня тромбоцитов. В начале заболевания появляются пятнисто-синячковые высыпания на коже и небольшие кровоизлияния на слизистых оболочках. При уровне тромбоцитов менее 50 х10 9 /л могут возникать различные кровотечения (например, из носа, желудочно-кишечного тракта, матки, почек). Однако чаще всего замечаются большие синяки в местах ушибов, а также могут появляться гематомы после внутримышечных инъекций. Характерно увеличение размеров селезенки. В общем анализе крови обнаруживается тромбоцитопения (уменьшение количества тромбоцитов), эозинофилия (увеличение количества эозинофилов) и анемия (уменьшение количества гемоглобина).
Лечение
Если у пациента нет кровотечения из слизистых, синяки при ушибах умеренные, уровень тромбоцитов в крови не менее 35х10 9 /л, то лечение обычно не требуется. Рекомендуется избегать возможной травматизации, и отказаться от занятий контактными видами спорта (любые виды борьбы).
Лечение идиопатической тромбоцитопенической пурпуры направлено на уменьшение выработки антитромбоцитарных антител и предупреждение их связывания с тромбоцитами.
Диета при тромбоцитопенической пурпуре
Медикаментозная терапия
- В общей дозе — преднизолон в дозе 1-2 мг/кг в сутки на протяжении 21 дня, затем дозу постепенно снижают до полной отмены. Возможен повторный курс через месяц.
- В высоких дозах – преднизолон в дозе 4-8 мг/кг в сутки принимают неделю, или метилпреднизолон в дозе 10-30 мг/кг в сутки, с быстрой последующей отменой препарата, повторный курс проводят через 1 неделю.
- “Пульс-терапия” гидрокортизоном — 0,5 мг/кг в сутки, принимают 4 дня через 28 дней (курс составляет 6 циклов).
Метилпреднизолон вводят внутривенно — 10-30 мг/кг в сутки, от 3 до 7 дней при тяжелом течении заболевания.
При длительном приеме и индивидуально у каждого пациента могут проявляться побочные эффекты от приема глюкокортикоидов: увеличение уровня глюкозы крови и снижение уровня калия, язва желудка, снижение иммунитета, увеличение артериального давления, задержка роста.
2.Иммуноглобулины для внутривенного введения:
- Иммуноглобулин нормальный человека для в/в введения;
- Интраглобин Ф;
- Октагам;
- Сандоглобулин;
- Веноглобулин и др.
При острой форме иммуноглобулины назначаются в дозе 1 г/кг в сутки на 1 или 2 дня. При хронической форме в последующем назначают единичное ведение препарата для поддержания необходимого уровня тромбоцитов.
На фоне применения иммуноглобулинов возможно появление головной боли, аллергической реакции, повышение температуры тела до высоких цифр и озноб. Для уменьшения степени выраженности нежелательных эффектов назначают Парацетамол и Димедрол внутрь, и Дексаметазон внутривенно.
3. Интерферон альфа.
Показан при хронической форме пурпуры в случае неэффективности лечения глюкокортикоидами. Под кожу или в мышцу вводят 2х106 ЕД интерферона-альфа на протяжении месяца 3 раза в неделю, через день.
Нередко во время лечения интерфероном появляются симптомы, схожие с гриппом (повышение температуры тела и озноб, боль в мышцах, головная боль), признаки токсического влияния на печень, у подростков могут быть симптомы депрессии. Применение парацетамола до начала лечения помогает уменьшить выраженность симптомов, свойственных гриппу.
4. Алкалоиды розового барвинка.
Винкристин и Винбластин вводятся в течение месяца, 1 раз в неделю.
Необходимо помнить о возможности появления некрозов тканей при введении алкалоидов розового барвинка подкожно. Возможно нарушение нервной проводимости, появление очагов облысения (алопеции).
5. Даназол.
Применяют препарат через рот, в дозе 10-20 мг/кг в сутки. Необходимо разделить дозу на 3 приема, курс составляет 3 месяца.
Проявляет токсическое влияние на печень, возможно увеличение веса на фоне лечения, появление излишнего оволосения (гирсутизм).
6. Циклофосфан.
Назначается через ротг, в дозе 1-2 мг/кг в сутки. Лечебный эффект проявляется через 7-10 дней.
Как и Даназол, этот препарат токсичен для клеток печени, может привести к увеличению веса и алопеции. У некоторых пациентов вызывает геморрагический цистит.
7. Азатиоприн.
Принимают по 200-400 мг в сутки, на протяжении от 3 месяцев до полугода, после окончания лечения необходима поддерживающая терапия.
На фоне приема препарата больных беспокоит тошнота, снижение аппетита, рвота.
Инфузия (вливание) тромбоцитов
Спленэктомия
Плазмаферез
Автор: Пашков М.К. Координатор проекта по контенту.
I
Пурпура тромбоцитопеническая (purpura thrombocytopenica, лат. purpura пурпурный цвет: тромбоцит[ы] (Тромбоциты) + греч. penia бедность, синоним: болезнь Верльгофа, идиопатическая тромбоцитопеническая пурпура)
геморрагический диатез, при котором обнаруживается уменьшение числа тромбоцитов в крови и повышенное или нормальное содержание мегакариоцитов в костном мозге. Выделяют острую и хроническую тромбоцитопеническую пурпуру.
Острая тромбоцитопеническая пурпура наблюдается преимущественно у детей дошкольного и младшего школьного возраста. Причины повышенного разрушения тромбоцитов изучены недостаточно. Основное значение придают избытку в крови комплексов антиген — антитело, образующихся в ответ на внедрение вируса.
Заболевание начинается остро. Клиническая манифестации в 80—85% случаев предшествует период лихорадки часто связанной с такими вирусными инфекциями, как Краснуха, Корь, Ветряная оспа, Грипп, описаны случаи заболевания после вакцинации. Интервал от начала инфекции до возникновения П. т. колеблется от 3 дней до 3 нед. Характерны высыпания различных размеров, включая петехиальные, а также кровоточивость десен. Возможны желудочные и почечные кровотечения. Кровоизлияния в головной мозг могут быть в первые 2 нед. заболевания, особенно при наличии петехий на лице, кровоизлияний в слизистую оболочку полости рта и конъюнктиву. В 10—20% случаев отмечается незначительное увеличение селезенки и печени. У 60% детей наблюдается умеренная лимфаденопатия. В крови обычно отмечаются глубокая тромбоцитопения (меньше 20 000 в 1 мкл), в 80% случаев — относительный лимфоцитоз, и 20% — аозинофилия. При радиоизотопном исследовании выявляется резкое укорочение продолжительности жизни тромбоцитов, иногда до нескольких часов. Компенсаторное повышение их продукции сопровождается увеличением числа мегакариоцитов в костном мозге и появлением в крови гигантских форм тромбоцитов.
Диагноз устанавливают на основании клинической картины. Иммунный характер заболевания подтверждает обнаружение повышенного по сравнению с нормой содержания иммуноглобулина класса G (антител) на поверхности тромбоцитов.
Лечение проводят в гематологическом стационаре. Назначают преднизолон в дозе 1—3 мг/кг в течение 3—4 нед. Глюкокортикоидные гормоны не влияют на длительность заболевания и обычно не изменяют содержание тромбоцитов, однако они купируют геморрагический синдром и уменьшают вероятность кровоизлияния в головной мозг. Трансфузии тромбоцитов чаще неэффективны; переливание большого количества тромбоцитов иногда приводит к прекращению кровоточивости.
Заболевание длится несколько недель или месяцев и обычно заканчивается спонтанным выздоровлением через 1—2 мес. (максимум 6 мес.). Выздоровление констатируется у 80% больных, у остальных заболевание приобретает хроническое течение. Смертность около 1%. Целесообразно воздерживаться от слленэктомии на протяжении указанного выше срока, исключая случаи, когда операция должна выполняться по витальным показаниям (некупируемый большими дозами преднизолона криз, выраженный геморрагический синдром, появление симптомов, свидетельствующих о возможности кровоизлияния в головной мозг). Если тромбоцитопения персистирует более 6 мес., можно предположить переход заболевания в хроническую форму.
Профилактика кровотечений заключается в ограничении в разгаре болезни подвижности, исключении возможности травмы. Противопоказан прием лекарственных препаратов, нарушающих функцию тромбоцитов.
Хроническая тромбоцитопеническая пурпура чаще наблюдается в 20—50-летнем возрасте, реже у детей. Женщины болеют в 3—4 раза чаще, чем мужчины.
Причины заболевания не известны. Установлено, что тромбоцитопению вызывает антитромбоцитарный фактор, представляющий собой иммуноглобулин класса G, способный взаимодействовать с тромбоцитами как антитело. Антитромбоцитарный фактор, связываясь с тромбоцитами, не только нарушает функцию последних, но и обусловливает их последующее разрушение в селезенке и печени. Повышенная кровоточивость при П. т. связана как с дефицитом тромбоцитов, так и с нарушением их функции под действием антител.
Болезнь проявляется постепенно, реже остро, при этом может быть обнаружена связь с различными провоцирующими воздействиями (вирусной или бактериальной инфекцией, избыточной инсоляцией, травмой). Тромбоцитопенический геморрагический синдром характеризуется кожными проявлениями (экхимозами, петехиями, экстравазатами на местах инъекций) и кровотечениями из слизистых оболочек. Геморрагии на лице, в т.ч. на губах, в конъюнктиве, являются серьезным симптомом, свидетельствующим о возможности кровоизлияния в головной мозг. Кровотечение из желудочно-кишечного тракта, гематурия, кровохарканье наблюдаются реже. Увеличение размеров селезенки не характерно. При спленомегалии (Спленомегалия), даже незначительной, необходимо исключить симптоматический характер дефицита тромбоцитов. В редких случаях число тромбоцитов самопроизвольно нормализуется.
В крови (Кровь) отмечаются тромбоцитопения различной выраженности (обычно число тромбоцитов не превышает 75 000 в 1 мкл), нередко повышенное содержание гигантских форм тромбоцитов с голубой цитоплазмой. При содержании тромбоцитов выше 50 000 в 1 мкл геморрагический синдром наблюдается редко. При исследовании костного мозга выявляется увеличенное или нормальное количество мегакариоцитов. Значительная часть из них представлена молодыми формами, имеющими увеличенные размеры и базофильную цитоплазму. Отсутствие тромбоцитов вокруг мегакариоцитов не является доказательством нарушенной отшнуровки тромбоцитарных субъединиц, а свидетельствует об ускоренном поступлении клеток в кровь или о разрушении их в костном мозге. Иногда в костном мозге отмечается раздражение красного ростка кроветворения, связанное с кровотечениями. Эритроидная гиперплазия может быть обусловлена сопутствующим Гемолизом, который подтверждает обнаружение антиэритроцитарных антител с помощью антиглобулиновой пробы Кумбса. Время кровотечения удлинено (см. Свертывающая система крови (Свёртывающая система крови)). Ретракция кровяного сгустка уменьшена. Свертываемость крови в большинстве случаев нормальная. Иногда в крови обнаруживают продукты деградации фибриногена. У некоторых больных выявляется уменьшение адгезии тромбоцитов к стеклу, нарушение аденозиндифосфат-, тромбин-, коллагенагрегации.
Диагноз устанавливают на основании клинической картины. В диагностически сложных ситуациях может быть использован метод количественного определения IgG на поверхности аутологичных тромбоцитов.
Лечение проводят в гематологическом стационаре. Назначают преднизолон в дозе 1—2 мг/кг. При этом в 60% случаев отмечается повышение содержания тромбоцитов до нормы, у большинства больных купируется геморрагический синдром. Примерно в 10% случаев терапия глюкокортикоидными гормонами оказывается неэффективной в отношении содержания тромбоцитов. Лечение преднизолоном довольно редко приводит к полному выздоровлению. Возобновление геморрагического синдрома после отмены преднизолона является показанием для спленэктомии, которую целесообразно выполнять по возможности не раньше чем через 6 мес. с момента проявления болезни. Если большие дозы глюкокортикоидных гормонов не купируют кровоточивость, угрожающую жизни больного, селезенку удаляют в экстренном порядке вне зависимости от длительности заболевания. По данным статистики, спленэктомия в 75% случаев приводит к окончательному выздоровлению больных, у 10—15% больных после операции кровоточивость либо резко уменьшается, либо прекращается полностью, несмотря на сохраняющуюся тромбоцитопению.
При отсутствии эффекта от спленэктомии и возобновлении тяжелого геморрагического синдрома проводят лечение цитостатическими иммунодепрессантами, часто в сочетании с глюкокортикоидными гормонами. Действие терапии проявляется через 1—2 мес., после чего отменяют глюкокортикоидные гормоны. Применяют винкристин по 1,4 мг/м 2 1 раз в неделю, продолжительность курса 1—2 мес.; азатиоприн по 2—3 мг/кг в сутки, продолжительность курса до 3—5 мес., циклофосфан (циклофосфамид) по 200 мг в день (чаще 400 мг через день), на курс около 6—8 г. Назначение цитостатических препаратов до операции недопустимо, исключая случаи, при которых спленэктомию невозможно выполнить из-за наличия тяжелой интеркуррентной патологии. Необходимо избегать их использования у детей при отсутствии витальных показаний.
Симптоматическое лечение геморрагического синдрома включает назначение адроксона, синтетических прогестинов (при некупируемых меноррагиях). Применение викасола и хлористого кальция нецелесообразно. При носовых кровотечениях используют гемостатическую губку, окисленную целлюлозу, адроксон, местную криотерапию. Трансфузии тромбоцитов обычно неэффективны, т.к. перелитые клетки быстро разрушаются в селезенке и печени.
Прогноз благоприятный. Смертельные случаи (главным образом при развитии геморрагического инсульта) отмечаются редко.
Профилактика рецидива тромбоцитопении заключается в предупреждении вирусных и бактериальных инфекций. Следует избегать избыточной инсоляции. При сохранившейся после лечения тромбоцитопении необходимо исключить все вещества и лекарственные средства, нарушающие агрегационные свойства тромбоцитов (алкоголь, ацетилсалициловую кислоту, ибупрофен, индометацин и др.).
Библиогр.: Баркаган З.С. Геморрагические заболевания и синдромы, М., 1988; Руководство по гематологии, под ред. А.И. Воробьева, т. 2, с. 329, М., 1985.
II
(purpura thrombocytopenica; син. пурпура геморрагическая)
общее название группы болезней, характеризующихся тромбоцитопенией и проявляющихся геморрагическим синдромом (например, болезнь Верльгофа).
Частые вопросы
Что такое тромбоцитопеническая пурпура?
Тромбоцитопеническая пурпура, также известная как Идиопатическая тромбоцитопеническая пурпура (ИТП), является кровеносным расстройством, характеризующимся низким уровнем тромбоцитов в крови. Это приводит к склонности к кровотечениям и появлению пурпурных пятен на коже.
Какие симптомы сопровождают тромбоцитопеническую пурпуру?
Основными симптомами тромбоцитопенической пурпуры являются появление пурпурных пятен на коже, которые могут быть сопровождены кровотечениями из десен, носа или желудочно-кишечного тракта. Также могут наблюдаться кровотечения под кожей, кровоизлияния в суставы или внутренние органы.
Каковы причины тромбоцитопенической пурпуры?
Точные причины тромбоцитопенической пурпуры неизвестны, но считается, что она может быть связана с автоиммунными процессами, когда иммунная система организма атакует собственные тромбоциты. Также тромбоцитопеническая пурпура может быть вызвана приемом определенных лекарственных препаратов или быть следствием других заболеваний, таких как лейкемия или ВИЧ-инфекция.
Как диагностируется тромбоцитопеническая пурпура?
Диагноз тромбоцитопенической пурпуры обычно ставится после проведения кровеносных исследований, включающих анализ уровня тромбоцитов в крови и исключение других возможных причин низкого уровня тромбоцитов. Может потребоваться также проведение костномозговой биопсии для оценки производства тромбоцитов.
Как лечится тромбоцитопеническая пурпура?
Лечение тромбоцитопенической пурпуры зависит от тяжести симптомов и может включать прием лекарственных препаратов, таких как глюкокортикостероиды или иммуноглобулины, для увеличения уровня тромбоцитов в крови. В некоторых случаях может потребоваться проведение специализированной процедуры, такой как тромбоцитаферез или селективная удаление селезенки.
Полезные советы
СОВЕТ №1
Обратитесь к врачу для получения точного диагноза и назначения соответствующего лечения. Тромбоцитопеническая пурпура (ТП) – это серьезное заболевание, требующее медицинского вмешательства.
СОВЕТ №2
Следуйте рекомендациям врача относительно лечения и контроля состояния. Регулярно проходите необходимые анализы и обследования, чтобы контролировать уровень тромбоцитов в крови и предотвращать возможные осложнения.
СОВЕТ №3
Избегайте травм и травматических ситуаций, которые могут привести к кровотечениям. Будьте осторожны при занятиях спортом, избегайте резких движений и контактных видов спорта. При необходимости используйте защитные средства, такие как шлемы и наколенники.